Antybiogram, znany również jako test wrażliwości na antybiotyki (TSA), to badanie mające na celu określenie wrażliwości i profilu oporności bakterii i grzybów na antybiotyki. Poprzez wynik antybiogramu lekarz może wskazać, który antybiotyk jest najbardziej odpowiedni do leczenia zakażenia osoby, unikając w ten sposób stosowania niepotrzebnych antybiotyków, które nie zwalczają infekcji, a także zapobiegać powstawaniu oporności.
Antybiogram jest zwykle wykonywany po zidentyfikowaniu drobnoustrojów w dużych ilościach we krwi, moczu, kale i tkankach. W związku z tym, zgodnie ze zidentyfikowanym profilem mikroorganizmów i wrażliwością, lekarz może wskazać najbardziej odpowiednie leczenie.
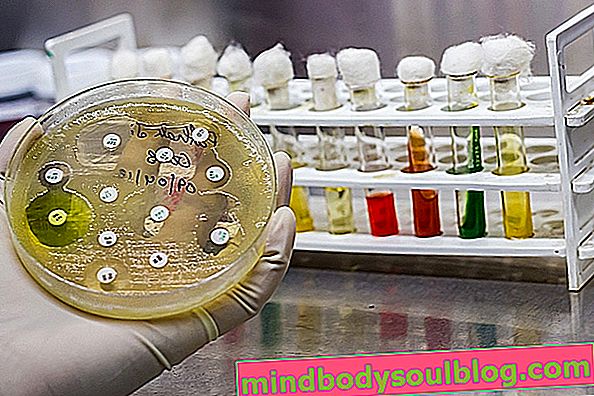
Jak powstaje antybiogram
W celu wykonania antybiogramu lekarz zażąda pobrania materiału biologicznego, takiego jak krew, mocz, ślina, flegma, kał lub komórki z narządu skażonego mikroorganizmami. Próbki te są następnie wysyłane do laboratorium mikrobiologicznego w celu analizy i hodowli na pożywce sprzyjającej rozwojowi bakterii lub grzybów.
Po wzroście mikroorganizm jest izolowany i poddawany testom identyfikacyjnym w celu ustalenia, który mikroorganizm jest odpowiedzialny za zakażenie. Po izolacji wykonuje się również antybiogram, aby poznać czułość i profil oporności zidentyfikowanego drobnoustroju, co można zrobić na dwa sposoby:
- Antybiotyk dyfuzyjny w agarze : w tej procedurze małe krążki papierowe zawierające różne antybiotyki umieszcza się na płytce z odpowiednią pożywką hodowlaną do wzrostu czynnika zakaźnego. Po 1 do 2 dniach w piekarniku można zaobserwować, czy słychać wzrost wokół dysku. W przypadku braku wzrostu mówi się, że mikroorganizm jest wrażliwy na ten antybiotyk, uważany za najbardziej odpowiedni do leczenia infekcji;
- Antybiogram na podstawie rozcieńczenia : w tej procedurze znajduje się pojemnik z kilkoma rozcieńczeniami antybiotyku z różnymi dawkami, w którym umieszcza się mikroorganizmy do analizy i określa się minimalne stężenie hamujące (CMI) antybiotyku. Pojemnik, w którym nie zaobserwowano wzrostu drobnoustrojów, odpowiada dawce antybiotyku, jaką należy zastosować w zabiegu, gdyż zapobiegał rozwojowi drobnoustroju.
Obecnie w laboratoriach antybiogram wykonywany jest aparaturą do badania oporności i czułości. Raport wydany przez urządzenie informuje, na jakie antybiotyki czynnik zakaźny był odporny i które były skuteczne w zwalczaniu drobnoustroju iw jakim stężeniu.
Kultura macicy z antybiogramem
Infekcja dróg moczowych jest jedną z najczęstszych infekcji u kobiet, głównie u mężczyzn. Dlatego lekarze często proszą dodatkowo o badanie moczu typu 1, badanie EAS i posiew moczu wraz z antybiogramem. W ten sposób lekarz może za pomocą posiewu moczu sprawdzić, czy w moczu pojawiły się zmiany wskazujące na problemy z nerkami oraz obecność grzybów lub bakterii w drogach moczowych, które mogą wskazywać na infekcję.
Po zweryfikowaniu obecności bakterii w moczu wykonuje się następnie antybiogram, aby lekarz wiedział, który antybiotyk jest najbardziej odpowiedni do leczenia. Jednak w przypadku infekcji dróg moczowych leczenie antybiotykami jest zalecane tylko wtedy, gdy osoba ma objawy zapobiegające rozwojowi oporności drobnoustrojów.
Zrozum, jak przebiega kultura kulturowa.
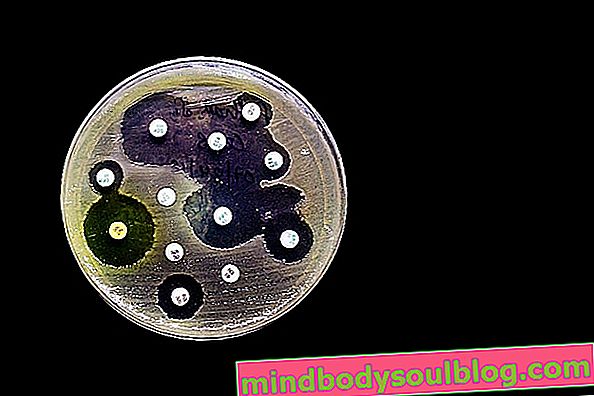
Jak interpretować wynik
Wynik antybiogramu może trwać od 3 do 5 dni i uzyskuje się go analizując wpływ antybiotyków na wzrost mikroorganizmów. Antybiotyk, który hamuje rozwój drobnoustrojów, jest tym wskazanym do leczenia infekcji, ale jeśli występuje wzrost, oznacza to, że dany mikroorganizm nie jest wrażliwy na ten antybiotyk, czyli jest oporny.
Wynik antybiogramu musi zostać zinterpretowany przez lekarza, który obserwuje wartości Minimalnego Stężenia Hamującego, zwanego także CMI lub MIC i / lub średnicę halo hamującego, w zależności od wykonywanego testu. IMC odpowiada minimalnemu stężeniu antybiotyku, które jest zdolne do hamowania wzrostu drobnoustrojów i jest zgodne ze standardami Clinical and Laboratory Standards Institute , CLSI i może się różnić w zależności od testowanego antybiotyku i mikroorganizmu, który został zidentyfikowany .
W przypadku antybiogramu dyfuzyjnego na agarze, gdzie papiery zawierające określone stężenia antybiotyków są umieszczane w pożywce hodowlanej z mikroorganizmem, po inkubacji przez około 18 godzin można stwierdzić obecność lub brak halo hamujących. Na podstawie wielkości średnicy aureoli można zweryfikować, czy mikroorganizm jest niewrażliwy, wrażliwy, pośredni lub oporny na antybiotyk.
Wynik należy również interpretować na podstawie oznaczenia CLSI, które określa, że w przypadku testu wrażliwości Escherichia coli na przykład na Ampicylinę strefa zahamowania mniejsza lub równa 13 mm wskazuje, że bakteria jest odporna na antybiotyk i otoczka równa lub większa niż 17 mm wskazują, że bakteria jest wrażliwa. Dowiedz się więcej o wyniku posiewu moczu z antybiogramem.
W związku z tym, zgodnie z wynikiem antybiogramu, lekarz może wskazać najskuteczniejszy antybiotyk do zwalczania infekcji.
Dlaczego konieczne jest zidentyfikowanie odpowiedniego antybiotyku?
Stosowanie antybiotyków, które nie są odpowiednie i skuteczne dla mikroorganizmu, opóźnia powrót do zdrowia, częściowo leczy infekcję i sprzyja rozwojowi mechanizmów oporności drobnoustrojów, utrudniając leczenie infekcji.
Z tego samego powodu bardzo ważne jest, aby nie stosować antybiotyków bez porady lekarza i niepotrzebnie, ponieważ może to doprowadzić do wybrania drobnoustrojów bardziej odpornych na antybiotyki, ograniczając możliwości leków zwalczających infekcje.